Ernährung Demenzkranker im Akut-Krankenhaus
Projektarbeit 2006 in der Akut-Geriatrie am Klinikum Nürnberg
Ein Aufenthalt dementer Patienten im Krankenhaus bedeutet Stress. Durch Angst und Kontrollverlust reagiert der Betroffene meist durch herausforderndes Verhalten. Restriktive Maßnahmen, wie Fixierungungen, führen dann meist zu einem zunehmenden Verlust der Selbstständigkeit (Covinsky, 2003). Sicher ist die „Ernährung“ nicht der wichtigste Aspekt, wenn man wegen einer akuten Erkrankung in ein Krankenhaus eingeliefert wird, da diese zuerst behandelt werden muss, jedoch können mehrere Tage ohne ausreichend Essen und Trinken (wobei die Flüssigkeit meist über Infusionen abgedeckt wird), sich relativ schnell auf die körperliche Konstitution auswirken. Es scheint, dass mangelnde Kompetenz über Ernährungsproblemen bei Demenz, mangelnde Empathie bei der essentiellen täglichen Unterstützung beim Essen und Trinken oder generell im Umgang und fehlende zeitliche Ressourcen im Krankenhaus oft zu einem ungewollten Gewichtsverlust führen, bzw. zu einer Mangelernährung, welcher nach dem Aufenthalt nur mit Mühen wieder therapiert werden kann.
Demente Patienten verursachen meist erhebliche Störungen in dem auf funktionale Abläufe ausgerichteten Krankenhausalltag. Menschen, die sich durch prozessoptimierte Abläufe ihre Reaktionen auf Emotionen nicht sanktionieren lassen, stören den Krankenhausbetrieb. Ihre „Verhaltensauffälligkeiten“, welche in den meisten Fällen logische Reaktionen des dementen Menschen auf die von ihm erlebten Ereignisse darstellen, werden als Pathologie der Demenz betrachtet und nicht als menschliche Reaktion eines alten verwirrten Menschen, welcher durch Zuwendung begegnet werden müsste. Wenn dieser sich nach verbalen Anweisungen nicht anpasst, bekommt er die entsprechenden Medikamente, damit er passend gemacht wird. Dies endet meist mit Fixierung oder mittels Psychopharmaka, deren Dosierung sich oft nicht an den gerontopsychiatrischen Behandlungsstandards orientieren. Demente Patienten stören den Behandlungspfad, sie stören die anderen nicht dementen Patienten und sie stören das Behandlungsteam, da sie aufgrund fehlender Compliance, als Patientengruppe nicht dafür prädestiniert sind die Verweildauer der Kliniken zu verkürzen außer man entlässt den Patienten ohne Einleitung angebrachter Diagnostik und Therapie.
Ein Krankenhausaufenthalt von dementen Menschen sollte nur nach sorgfältiger Abwägung des Schaden/Nutzens für den Betroffenen erfolgen.
Doch wie kann man trotz dieser widrigen Umstände es erreichen, dass zumindest eine ausreichende Ernährung auch im Krankenhaus gewährleistet werden kann? So bieten Gesamtkonzepte, wie sie sicher noch viel zu wenig in den Krankenhäusern angeboten werden (Kolb & Myllymäki, 2011), eine optimale Lösung.
Problem der Mangelernährung von Senioren im Krankenhaus
Mangelernährung, bzw. Gewichtsverlust korreliert mit einer erhöhten Mortalität und sind generell für den Verlauf der Demenzerkrankung typisch. Somit sollte auch im Krankenhaus auf die Ernährungssituation nicht vernachlässigt werde (Kagansky, 2005). Ergebnisse des „Nutrition Day 2006“ zeigen, dass ein Patient, der 25 % oder weniger des angebotenen Essen gegessen hatte, eine dreifach erhöhte Sterblichkeit gegenüber den anderen Patienten aufwies. Zusammenfassend bedeutet dies, dass die Ernährungssituation eines dementen Patienten wesentlichen Einfluss auf seine Genesung und seine Lebensqualität hat.
Es ist bekannt, dass eine appetitanregende Umgebung gewährleistet Menschen mit Demenz zum Essen animiert und die Nahrungsaufnahme fördert. Ebenso ist in Studien bestätigt worden, dass demente Menschen durch eine die Selbständigkeit fördernde Hilfestellung und konstante Bezugspersonen mehr essen und trinken (Watson, 2006).
Das einfache Grundkonzept für die Durchführung des Projektes bestand aus diesen Komponenten, die in der Regel mit etwas Kreativität überall umsetzbar sind:
- Einbeziehung ehrenamtlicher Mitarbeiter beim Essen eingeben und für die Geselligkeit (siehe auch Eggenberger et al., 2013)
- Einrichtung eines ruhigen Speisezimmer im Wohnküchenstil, um eine entspannte Atmosphäre zu schaffen.
- Verwendung von farbigen Essgeschirr und dementgerechter Präsentation, z.b. Marmelade ich kleinen Schüsseln, Käse- und Wurstteller, Kaffeekanne, usw.)
- Erstellung einfacher Essbiografien, um möglichst gewünschte und für den Patientn schmackhaften Speisen anzubieten, inkl. Berücksichtigung der Kau- und Schluckmöglichkeiten.
- Falls gewünscht: Musik
Nachfolgend wird das gesamte Konzept näher beschrieben, welches als zusätzliche Evaluation für den Erfolg der Maßnahmen geplant war und den Ernährungszustand und die Ernährungsprobleme dementer Patienten genauer untersuchen sollte.
Aufbau des Behandlungspfads
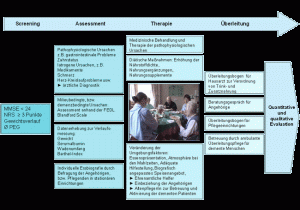
Im ersten Schritt wurde die Zielstellung des Projektes festgelegt, die sich an dem Qualitätsniveau der BUKO-QS orientierte und entsprechend modifiziert wurde. Das Gesamtkonzept basierte auf 4 Abschnitte: Screening, Assessment, Therapie und Entlassungsmanagement.
Im Screeningverfahren wurde zunächst sondiert, ob eine Mangelernährung vorliegt. Hierzu wurde ein Screening-Instrument verwendet, der Gewichtsverlauf, falls vorhanden, bewertet (Guerin, 2005), Serumalbumin wurde bestimmt aber auch der subjektive Eindruck, z. B. rutschende Hosen oder Röcke wurde in das Screening-Ergebnis einbezogen. Die gewählten Instrumente entsprachen den damals aktuellen wissenschaftlichen Erkenntnisse zur Diagnostik der Mangelernährung des älteren Menschen (Bauer, 2006), somit konnte rekurrierend auf diesen Daten mit hoher Zuverlässigkeit eine Mangelernährung diagnostiziert und das Assessment eingeleitet werden.
Im Assessmentverfahren sollten die Ursache für die Mangelernährung ermittelt und Therapien entwickelt werden. Zu dem Zeitpunkt der Durchführung dieses Projektes gab es noch kein wissenschaftlich fundiertes Instrument, das für demente Menschen entwickelt wurde (Schreier, 2005). Das Assessment basierte zum einen auf Erfahrung und einer Checkliste aus derzeit vorhandener Assessmentverfahren. Weiter wurde verwendet:
- die Blandford Scale (Blandford, 1998), zur Klassifizierung des ablehnenden Essverhaltens,
- die PAINAID (Warden, 2003) zur Einschätzung, ob der demente Patient unter Schmerzen leidet,
- sowie ein Zahncheck (McEntee, 1999).
Ergänzt wurde das Assessment durch eine Essbiografie, welche aufgrund der Kürze des Krankenhausaufenthaltes nicht so umfangreich erhoben werden konnte wie im ambulanten oder stationären Pflegebereich, doch zumindest die Essgewohnheiten, Lieblingsspeisen und Getränke wurden erfragt. Selbstverständlich erfolgte eine medizinische Anamnese und eine Absprache mit dem Arzt über mögliche pathophysiologische Ursachen. Wichtigster Bestandteil, so war die Erfahrung, war das Gespräch mit den Angehörigen und den Pflegenden in den betreuenden Institutionen. Viele mögliche Ursachen für die Ernährungsproblematik konnten bereits in einem persönlichen Gesprächen erfasst werden. Daraufhin erfolgte eine Festlegung von Maßnahmen, mit dem Ziel die Nahrungsaufnahme und damit den Ernährungszustand zu verbessern. Die notwendige festgelegte Kalorienzufuhr wurde mithilfe eines Diätprogramms errechnet und die Nahrungsmenge 2-tägig überprüft. Dies erwies sich im nachhinien als höchst zeitaufwendig und ineffektiv. Die Ess- und Trinkmenge wurde auf einem Dokumentationsblatt von allen Pflegekräften erfasst. Wenn ersichtlich wurde, dass die bisher durchgeführten Maßnahmen die Ernährungssituation nicht ausreichend verbessern konnten, wurden diese verändert und angepaast. Wenn sich abzeichnet, dass das Ziel, die Ernährungssituation zu verbessern, bzw. zu erhalten, mit medizinischen und pflegerischen Interventionen nicht erreicht werden konnte, wurde überprüft, ob eine Ernährung über eine PEG-Sonde medizinisch indiziert war. Hierfür wurde ein eigener Prozessablauf gestaltet, um die ethische Problematik zu berücksichtigen.
Zusammenfassung
In der stationären Altenpflege gab es zu dem Zeitpunkt des Projektes bereits eine Vielzahl erfolgreicher Konzepte zur Verbesserung der Ernährungssituation. Eine Transformation in den Krankenhausbereich war möglich, so hat es diese Projekt verdeutlicht, wenn der betagte demente Mensch als „Kunde“ mit seinen Bedürfnissen ernst genommen wird, wie in einem ähnlichen Projekt im Lennox Hill Hospital in New York bereits gezeigt wurde (Monteleoni, 2004). Ebenso wichtig ist die Unterstützung des Managements, damit diese Konzepte erfolgreich sind und eine menschenwürdige Versorgung dementer Patienten möglich ist (Archibald, 2002, siehe auch).
Einweisung in das Krankenhaus muss nicht bedeuten Sedierung sowie Verlust von Autonomie und funktionellen Fähigkeiten. Es ist auch in diesem Bereich möglich Ernährungsprobleme zu kompensieren und durch eine strukturierte Vorgehensweise auch zu therapieren. Das Projekt wurde von allen Beteiligten als erfolgreich eingeschätzt. Die Ergebnisqualität konnte nicht immer nur in einem durchschnittlich höheren BMI oder durch eine Gewichtszunahme „gemessen“ werden, sondern andere Aspekten waren wesentlich entscheidender für die Bewertung des Erfolges:
- Weniger Verhaltensauffälligkeiten während des Aufenthaltes, folglich Reduktion der Gabe von Psychopharmaka
- Zufriedene Angehörige, durch die Einbeziehung in die Pflege und durch das Beratungsangebot auch noch nach dem Aufenthalt
- Reduktion der Komplikationsrate während des Krankenhausaufenthaltes und schnellere Rekonvaleszenz und somit eine Reduzierung des Drehtüreffektes
- Legen von sinnvollen PEG-Sonden
- In Zeiten der Ökonomisierung des Gesundheitssystems ein immer bedeutend werdender Aspekt, die stärkere „Kundenbindung“
Dieses Projekt zeigt auf, wie wichtig es ist in Zeiten der zunehmenden Professionalisierung und Spezialisierung der Pflege, dass sich diese in deren originären Bereichen, wie z. B. ADL Essen und Trinken, etabliert. Die Integration solcher Konzepte, welche nicht nur auf die Körperlichkeit des Menschen abzielen, ist ebenso wichtig. Visionäres Ziel dieses Projektes war die Einführung einer spezialisierten Pflegekraft für Ernährung von geriatrischen Patienten. Sie schien mir damals die effektivste Antwort auf die Problematik der Mangelernährung im Krankenhaus zu sein. Als „Process Owner“ in einer Matrixorganisation, steuert sie den Prozessablauf und ist für alle notwendigen Veränderungen und Anpassungen verantwortlich. Die im Krankenhaus üblichen Hierarchien würden bestehen bleiben.
Weitere Informationen zu diesem Projekt finden sie in meinen Artikeln:
- Kolb C. (2006) Ernährungstherapeutisches Projekt für Menschen mit Demenz im Krankenhaus. In. Pro Alter 4, S. 38-42
- Kolb C. (2007) Ernährungstherapeutisches Projekt für demente Patienten in der Geriatrie. Geriatrie-Report, 1.Jahrg., 1, S.12-15